
Sou médica reumatologista, com residência médica pela Santa Casa de Belo Horizonte e Título de Especialista pela Sociedade Brasileira de Reumatologia. Meu objetivo é trazer conteúdo relevante e preciso a cerca da Reumatologia. Meu compromisso é com seu entendimento sobre o assunto de uma forma leve e clara.
CRM: 71401-MG RQE Nº: 50241

O lúpus eritematoso sistêmico (LES) é uma doença inflamatória, crônica, autoimune, de etiologia pouco conhecida, decorrente de um desequilíbrio no sistema imunológico associado à produção de autoanticorpos.
É mais prevalente em mulheres na idade reprodutiva, geralmente com início entre a segunda e terceira décadas de vida. A doença ainda é de duas a três vezes mais comum em mulheres afro-americanas do que em mulheres caucasianas.
O lúpus pode acometer diversos órgãos e tecidos, com diferentes combinações e graus de gravidade. Por tratar-se de uma doença autoimune, o próprio sistema imunológico ataca células e tecidos saudáveis por engano.
O LES evolui clinicamente com períodos de exacerbação de atividade inflamatória intercalados com remissão parcial ou completa. A duração dessas fases é variável, mas alguns pacientes podem manter atividade crônica persistente.
De acordo com as pesquisas mais recentes, fatores genéticos desempenham um papel importante e podem ser um fator de risco, mas os genes por si só não determinam quem terá lúpus. Provavelmente, muitos fatores causam a doença e ainda não são conhecidas os motivos específicos.
Por ser uma doença autoimune, o lúpus ocorre quando o sistema imunológico ataca o tecido saudável do corpo. A doença provavelmente se origina de uma combinação de genética e fatores ambientais.
Aparentemente, pessoas com predisposição hereditária ao lúpus podem desenvolver a doença ao entrar em contato com algo no ambiente que pode desencadear o lúpus. No entanto, na maioria dos casos, a causa é desconhecida.
Alguns gatilhos possíveis são:
Os fatores que poderiam aumentar o risco do aparecimento do LES são:
O LES é uma doença multissistêmica e pode causar uma infinidade de manifestações. As mais importantes são:
Pode haver ainda alopecia (queda de cabelo), úlceras orais e fenômeno de Raynaud.
Fig. 1: Rash malar – Fig.2: Lúpus discoide
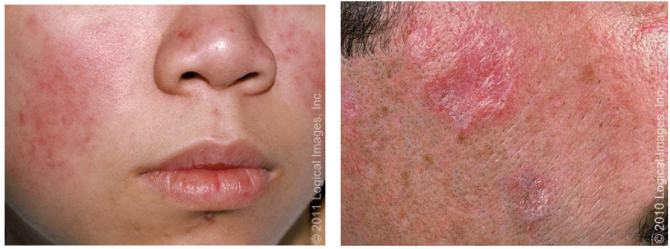
Fonte: Uptodate 2021
Fig 3.:Artropatia de Jaccoud com deformidades redutíveis em pescoço de cisne
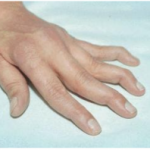
Fonte: Uptodate 2021
O lúpus pode ter muitos sintomas que variam de pessoa para pessoa. Alguns dos mais comuns, no entanto, são:
Os sintomas podem ir e vir, por isso são chamados de “surtos” ou fases crônicas da doença. Os surtos podem ser leves ou graves e novos sintomas podem aparecer a qualquer momento.
O lúpus pode ser difícil de diagnosticar porque os sintomas geralmente são semelhantes aos de outras doenças. O sinal mais característico do LES é uma erupção cutânea na face que lembra as asas abertas de uma borboleta em ambas as bochechas e ocorre em muitos, mas não em todos os casos de lúpus.
O diagnóstico do LES baseia-se na combinação de manifestações clínicas e alterações laboratoriais, desde que outras doenças já tenham sido excluídas.
Alguns critérios classificatórios foram desenvolvidos ao longo dos anos, que muito auxiliam no diagnóstico. Os critérios SLICC de 2012 e os critérios ACR/EULAR de 2019 são exemplos (disponível em https://pubmed.ncbi.nlm.nih.gov/31385462/).
Os exames laboratoriais são úteis no diagnóstico e acompanhamento dos pacientes com lúpus. Além das alterações hematológicas descritas anteriormente, anormalidades imunológicas também são comuns, sendo a presença de autoanticorpos e o consumo de complementos os principais achados.
Mais de 98% dos pacientes tem o teste de FAN (fator antinuclear) positivo em altos títulos. Outros autoanticorpos são: anti-DNA, anti-Sm, anti-RO, anti-LA, anti-RNP e anti-P. Os anticorpos antifosfolípides (aPL) também podem estar presentes: anticardiolipinas IgM e IgG, anticoagulante lúpico e anti-beta2glicoproteína. O consumo de complementos C3, C4 e complemento hemolítico total é característico.
No LES, em geral, a PCR não se eleva muito em condições de atividade, exceto quando há infecção associada.
Quando uma pessoa faz o exame de FAN e o resultado vem positivo, não significa que o paciente tenha alguma doença naquele momento. É preciso interpretar o resultado deste exame junto dos sintomas e sinais que a pessoa esteja apresentando, além de fazer a análise de outros exames laboratoriais.
Assim, após uma avaliação completa, o médico consegue determinar se o resultado do FAN deve ser valorizado ou não.
Dessa forma, se o seu FAN veio positivo, não há motivos para desespero, pois quase 20% da população mundial apresenta essa alteração mesmo sem nenhuma doença. Converse com seu reumatologista ou entre em contato conosco e tire suas dúvidas.
Veja mais
Embora não haja cura para o lúpus, os tratamentos podem ajudar a controlar os sintomas.
Em decorrência da grande variabilidade das manifestações clínicas, o tratamento de pessoas com LES requer, inicialmente, a definição da extensão e gravidade da doença. É recomendado que o quadro seja conduzido por equipe experiente, de preferência com o reumatologista.
Medidas terapêuticas não medicamentosas são importantes: dieta saudável, atividade física regular e uso de protetor solar são exemplos.
Para a programação terapêutica específica e o estabelecimento do prognóstico, a doença deve ser classificada em leve, moderada ou grave, o que auxilia na escolha do medicamento e no tipo do tratamento que será instituído.
O principal remédio envolvido na terapia com LES é a hidroxicloroquina, que deve ser prescrita desde o início do diagnóstico, independentemente da gravidade.
Outras opções são os imunossupressores, como metotrexato, azatioprina, micofenolato de mofetila e ciclofosfamida. Os corticosteróides também são amplamente utilizados para controle da atividade da doença.
Os objetivos do plano de tratamento do lúpus são:
O prognóstico de pacientes com LES melhorou muito nas últimas décadas, uma vez que a sobrevida de 5 anos que era de 50% na década de 1950 passou para 95% nos dias atuais.
A identificação dos sintomas associados ao diagnóstico e tratamento precoces são essenciais para a redução da morbidade e da mortalidade.
Consulte o seu médico se você desenvolver uma erupção na pele inexplicável, febre contínua, dor persistente ou fadiga.
CID: M32; M32.1; M32.8; M32.9
Livro da Sociedade Brasileira de Reumatologia. José Tupinambá Sousa Vasconcelos. 2019
Reumatologia: Diagnóstico e Tratamento. Marco Antonio P. Carvalho. 5ª edição 2019
Reumatologia. Marc C. Hochberg. 6ª edição
UpToDate 2021