A espondilite anquilosante (EA) é uma artrite inflamatória do esqueleto axial, sendo considerada a principal representante das espondiloartropatias (EpA). Afeta mais homens abaixo dos 40 anos, e acomete, sobretudo, a população caucasiana, o que está intimamente relacionado à maior prevalência de HLA-B27 nesse grupo.
Causas
Os eventos que estão por trás do desenvolvimento EA não são bem compreendidos. As evidências disponíveis indicam que fatores genéticos e ambientais convergem para desencadear eventos inflamatórios em múltiplas vias imunológicas.
- HLA-B27: A presença do HLA-B27 é o fator genético mais importante nas EA, podendo ser observado em até 90% dos pacientes. No entanto, menos de 5% dos indivíduos com HLA-B27 positivo na população geral desenvolvem EpA.
- Estresse mecânico: Estudos sugerem que o estresse mecânico sobre a êntese (local de inserção de ligamentos, bursas, tendões e cápsula articular ao osso) seja um possível iniciador de resposta inflamatória pouco propensa à resolução.
- Disbiose intestinal: Alterações na microbiota estariam relacionadas a processos inflamatórios crônicos e ativação imunológica em pacientes com espondiloartropatias.
Sintomas/manifestações clínicas
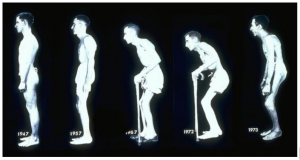
Dor lombar inflamatória é o sintoma mais frequente (Quadro 1) e, no início, pode ser de forte intensidade, localizada profundamente na região glútea (dor alternante em nádegas), em geral, unilateral e intermitente, mas que pode se tornar bilateral e persistente. Rigidez matinal de até 3 horas também é muito observada.
| Para aplicação em pacientes com lombalgia crônica (>3 meses) |
| Idade de início < 40 anos |
| Início insidioso |
| Melhora com exercício |
| Sem melhora com repouso |
| Dor à noite (com melhora ao se levantar) |
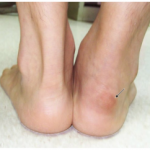
Artrite periférica é geralmente oligoarticular (poucas articulações, geralmente < 4), assimétrica e com predomínio em membros inferiores. Também pode ocorrer entesite, sendo a região da fáscia plantar e do tendão do calcâneo os mais comuns.
Acometimento ocular na forma de uveíte anterior unilateral e recidivante é relativamente comum. Pode haver ainda acometimento cardíaco, renal, pulmonar, mas em menor incidência.
Diagnóstico
O diagnóstico deve ser realizado considerando-se aspectos epidemiológicos, como idade e sexo, manifestações típicas articulares e extra-articulares, história familiar e exames complementares.
Os achados laboratoriais são inespecíficos e consistem em alterações comuns às doenças inflamatórias crônicas. Pode haver aumento de provas inflamatórias (VHS e PCR). A pesquisa do HLA-B27 não deve ser utilizada como processo de triagem, pois sua positividade não garante o diagnóstico e sua ausência também não exclui.
Os métodos de imagem são muito importantes para avaliação diagnóstica do paciente com suspeita de espondilite anquilosante, sendo a radiografia de sacroilíacas o primeiro exame a ser solicitado diante da suspeita.
A ressonância magnética deve ser realizada quando o RX é normal e existe uma forte suspeita clínica para EA. A alteração que permite classificar o paciente com EpA é o edema ósseo subcondral, embora outras alterações como erosões, esclerose subcondral e lesões gordurosas possam estar presentes.
Tratamento
A espondilite anquilosante é uma doença autoimune crônica e não tem cura. Seu tratamento envolve o uso de uma variedade de intervenções, incluindo muitos dos agentes usados para o tratamento de pacientes com outras formas de artrite inflamatória, principalmente artrite psoriásica (AP) e artrite reumatoide (AR).
O objetivo primário do tratamento é controlar a inflamação e prevenir desconforto, lesão articular e incapacidade, buscando sempre a remissão ou a menor atividade da doença.
Como medidas não farmacológicas, é importante a educação do paciente sobre sua condição clínica, o controle dos fatores de risco cardiovascular, como obesidade e síndrome metabólica, além do estímulo à atividade física e à fisioterapia.
Em relação ao tratamento medicamentoso, os anti-inflamatórios não esteroidais (AINE) são a primeira linha no tratamento das manifestações axiais (coluna vertebral e sacroilíacas). Cerca de 70-80% dos pacientes apresentam melhora dos sintomas com seu uso.
Drogas como sulfassalazina e metotrexato são utilizadas para controle de manifestações periféricas.
Medicamentos imunobiológicos, como os inibidores do fator de necrose tumoral (anti-TNF) e os inibidores da interleucina 17 são prescritos diante da falha dos medicamentos anteriormente citados.
É importante que o paciente mantenha acompanhamento periódico e regular com o reumatologista para constante avaliação do quadro inflamatório e da resposta ao tratamento.
Para maiores detalhes, entre em contato conosco ou agende sua consulta.
CID: M45